-Рубрики
- Суть сахарного диабета (10)
- Сахарный диабет 2 типа (10)
- Больные диабетом (10)
- Больные сахарным диабетом (9)
- Сахарный диабет 1 типа (9)
- Диабет 2 типа какие (9)
- Признаки диабета (8)
- Лечение диабета (8)
- Сахарный диабет 2 типа (8)
- Диета при сахарном диабете (8)
- Диета при сахарном диабете (7)
- Признаки сахарного диабета (7)
- Диабет какие (7)
- Можно ли при диабете 2 типа (7)
- Сахарный диабет 1 типа (7)
- Диета при диабете (7)
- Гестационный диабет (7)
- Диета при диабете (6)
- Суть диабета 2 типа (6)
- Диабет 2 (6)
- Можно ли при сахарном диабете (6)
- Продукты при диабете (6)
- Признаки диабета (6)
- Типы сахарного диабета (5)
- Диабет у детей (5)
- Диабет 2 (5)
- Можно ли при сахарном диабете (5)
- Гестационный диабет (5)
- Суть диабета (5)
- Можно ли при диабете 2 типа (5)
- Сахарный диабет (5)
- Диабет 1 (5)
- Лечение диабета (5)
- Симптомы диабета (5)
- При сахарном диабете какие (5)
- Диабет 1 типа (5)
- Меню при диабете (5)
- Ли при диабете 2 типа (5)
- Можно ли при сахарном диабете 2 (5)
- Диабет какие типы (5)
- Типы диабета (4)
- Сахарный диабет у детей (4)
- Сахар диабет (4)
- Диабет 2 типа (4)
- Сахарный диабет (4)
- Диабета отзывы (4)
- Можно ли при диабете 2 (4)
- Продукты при диабете (4)
- Лечение сахарного диабета (4)
- Диабет 2 типа какие (4)
- Диабет 1 типа (4)
- Диабет какие типы (4)
- Диабет у мужчин (4)
- Сахарный диабет 2 (4)
- Год сахарного диабета (4)
- Сахарный диабет 1 (4)
- Типы сахарного диабета (4)
- Сахарный диабет 2 (4)
- Сахарный диабет симптомы (4)
- Можно ли при диабете 2 (4)
- Диабет (4)
- Суть диабета 2 типа (4)
- Сахарный диабет у женщин (4)
- Диабет у женщин (3)
- Диабет (3)
- День диабета (3)
- Можно ли при диабете (3)
- Сахарный диабет у женщин (3)
- Больные диабетом (3)
- Диабет 1 (3)
- Можно ли при диабете (3)
- Диабет у мужчин (3)
- Больные сахарным диабетом (3)
- Диабета отзывы (3)
- Сахарный диабет 1 (3)
- День диабета (3)
- Суть сахарного диабета (3)
- Диабет у женщин (3)
- Сахарный диабет у детей (3)
- Признаки сахарного диабета (3)
- Диабет 2 типа (3)
- Диабет у детей (3)
- Диабет какие (3)
- При сахарном диабете какие (2)
- Можно ли при сахарном диабете 2 (2)
- Симптомы диабета (2)
- Меню при диабете (2)
- Суть диабета (2)
- Типы диабета (2)
- Год сахарного диабета (2)
- Лечение сахарного диабета (2)
- Ли при диабете 2 типа (1)
- Сахарный диабет симптомы (0)
- Сахар диабет (0)
-Поиск по дневнику
-Подписка по e-mail
-Постоянные читатели
-Статистика
Другие рубрики в этом дневнике: Типы сахарного диабета(5), Типы диабета(4), Типы диабета(2), Суть сахарного диабета(10), Суть сахарного диабета(3), Суть диабета 2 типа(6), Суть диабета 2 типа(4), Суть диабета(5), Суть диабета(2), Симптомы диабета(2), Симптомы диабета(5), Сахарный диабет у женщин(3), Сахарный диабет у женщин(4), Сахарный диабет у детей(4), Сахарный диабет у детей(3), Сахарный диабет симптомы(0), Сахарный диабет симптомы(4), Сахарный диабет 2 типа(8), Сахарный диабет 2 типа(10), Сахарный диабет 2(4), Сахарный диабет 2(4), Сахарный диабет 1 типа(9), Сахарный диабет 1 типа(7), Сахарный диабет 1(4), Сахарный диабет 1(3), Сахарный диабет(4), Сахарный диабет(5), Сахар диабет(4), Сахар диабет(0), Продукты при диабете(4), Продукты при диабете(6), Признаки сахарного диабета(7), Признаки сахарного диабета(3), Признаки диабета(8), Признаки диабета(6), При сахарном диабете какие(2), При сахарном диабете какие(5), Можно ли при сахарном диабете 2(2), Можно ли при сахарном диабете 2(5), Можно ли при сахарном диабете(5), Можно ли при сахарном диабете(6), Можно ли при диабете 2 типа(7), Можно ли при диабете 2 типа(5), Можно ли при диабете 2(4), Можно ли при диабете 2(4), Можно ли при диабете(3), Можно ли при диабете(3), Меню при диабете(2), Меню при диабете(5), Ли при диабете 2 типа(1), Ли при диабете 2 типа(5), Лечение сахарного диабета(4), Лечение сахарного диабета(2), Лечение диабета(8), Лечение диабета(5), Диета при сахарном диабете(7), Диета при сахарном диабете(8), Диета при диабете(6), Диета при диабете(7), Диабета отзывы(4), Диабета отзывы(3), Диабет у мужчин(4), Диабет у мужчин(3), Диабет у женщин(3), Диабет у женщин(3), Диабет у детей(5), Диабет у детей(3), Диабет какие типы(4), Диабет какие типы(5), Диабет какие(7), Диабет какие(3), Диабет 2 типа какие(4), Диабет 2 типа какие(9), Диабет 2 типа(4), Диабет 2 типа(3), Диабет 2(5), Диабет 2(6), Диабет 1 типа(4), Диабет 1 типа(5), Диабет 1(3), Диабет 1(5), Диабет(3), Диабет(4), День диабета(3), День диабета(3), Год сахарного диабета(4), Год сахарного диабета(2), Гестационный диабет(5), Гестационный диабет(7), Больные сахарным диабетом(9), Больные сахарным диабетом(3), Больные диабетом(3), Больные диабетом(10)
Сахарный диабет 2-го типа у детей и подростков: от патогенеза к лечению – тема научной статьи по наукам о здоровье читайте бесплатно текст научно-иссл |
Дневник |
Сахарный диабет 2-го типа у детей и подростков: от патогенеза к лечению Текст научной статьи по специальности « Науки о здоровье»
Аннотация научной статьи по наукам о здоровье, автор научной работы — Ресненко Алексей Борисович
Стремительный рост заболеваемости сахарным диабетом 2-го типа (СД2) среди детей и подростков заставляет специалистов пересмотреть взгляды на подходы к профилактике, диагностике и лечению данной патологии. Сегодня СД2 уже не относится к редким формам диабета у детей . Но не смотря на то, что для лечения СД2 у пациентов взрослой возрастной группы появилось достаточно много новых препаратов, терапевтические возможности у детей и подростков остаются весьма ограниченными. Данный обзор объединяет существующие представления о патогенезе и факторах риска СД2, рассматривается современный подход к обследованию, лечению и реабилитации детей и подростков с СД2.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Ресненко Алексей Борисович
TYPE 2 DIABETES IN CHILDREN AND ADOLESCENT: FROM PATHOGENESIS TO TREATMENT
Dramatic rising prevalence of type 2 diabetes among children and adolescent required from health care prov >children and adolescent remain extremely limited. This review discussed modern data about pathogenesis diabetes type 2 and main risk-factors. Author presents an update on management of type 2 diabetes in young patients.
Текст научной работы на тему «Сахарный диабет 2-го типа у детей и подростков: от патогенеза к лечению»
В практику педиатра
Научный центр здоровья детей РАМН, Москва
Сахарный диабет 2-го типа у детей и подростков: от патогенеза к лечению
Ресненко Алексей Борисович, кандидат медицинских наук, педиатр-эндокринолог, старший научный сотрудник лаборатории разработки
стандартов оказания амбулаторной помощи НИИ ПП и ВЛ НЦЗД РАМН
Адрес: 119991, Москва, Ломоносовский проспект, д. 2/62, тел.: (495) 967-14-20
Статья поступила: 08.04.2011 г., принята к печати: 11.07.2011 г.
Стремительный рост заболеваемости сахарным диабетом 2-го типа (СД2) среди детей и подростков заставляет специалистов пересмотреть взгляды на подходы к профилактике, диагностике и лечению данной патологии. Сегодня СД2 уже не относится к редким формам диабета у детей. Но не смотря на то, что для лечения СД2 у пациентов взрослой возрастной группы появилось достаточно много новых препаратов, терапевтические возможности у детей и подростков остаются весьма ограниченными. Данный обзор объединяет существующие представления о патогенезе и факторах риска СД2, рассматривается современный подход к обследованию, лечению и реабилитации детей и подростков с СД2.
Ключевые слова: cахарный диабет 2-го типа, распространенность, причины, лечение, метформин, дети.
Еще относительно недавно считалось, что сахарный диабет 2-го типа (СД2) — заболевание, характерное для пациентов старшей возрастной группы и практически не встречается у детей. В 2003 г. международная диабетологическая ассоциация заявила об эпидемическом пороге заболеваемости сахарным диабетом 2-го типа у детей и подростков [1, 2].
До 1980 г. на долю СД2 в США и Канаде приходилось менее 2% всех случаев впервые выявленного сахарного диабета, в странах Западной Европы — менее 1%. В период с 1982 по 1995 гг. этот показатель увеличился до 8-10% в США и Канаде (сегодня 0,4% подросткового населения США страдает СД2) и почти в 5 раз — в Западной Европе (4-6% всех случаев выявленного диабета). Наиболее драматический рост заболеваемости СД2 за последние 20 лет отмечается в странах азиатского региона. Уровень заболеваемости СД2 среди школьников Японии за последние 20 лет увеличился в 37,5 раз. Аналогичная ситуация наблюдается в Китае [3-5]. Точных эпидемиологических данных по динамике заболеваемости СД2 среди детей и подростков российской популяции нет, однако, по данным отечественных исследователей, также наблюдается неуклонный рост [6].
Столь драматический рост заболеваемости СД2, прежде всего, обусловлен увеличением процента детей и подростков с избыточной массой тела и ожирением. Кроме того, благодаря настороженному отношению специалистов к проблеме ожирения, а также широкому внедрению в практику методик исследования углеводного обмена, увеличился процент выявления заболевания сахарным диабетом на ранних стадиях. Популяризация так называемого «американского стиля жизни», распространение компьютерных технологий, смещение социальных приоритетов от семьи к карьере привело современного человека к радикальным изменениям в образе жизни и характере питания. Данные изменения касаются не только взрослых, но и детей, начиная с раннего возраста.
Анализ предпочтений детей и подростков выявил значительное снижение процента активных и спортивных игр (которые преобладали до 90-х годов ХХ века), замену их сидячими и малоподвижными (в том числе компьютерными). Современный ребенок выбирает продукты с низкой пищевой, но высокой энергетической ценностью, так называемые продукты быстрого питания или «fast food» (снеки, чипсы, полуфабрикаты, десерты промышленного производства). При этом наиболее значимым вкладом в рост проблемы ожирения является высо-
Scientific Center of Children's Health, Russian Academy of Medical Sciences, Moscow
Type 2 diabetes in children and adolescent: from pathogenesis to treatment
Dramatic rising prevalence of type 2 diabetes among children and adolescent required from health care providers to develop a new strategies for screening, treatment and prevention of diabetes at this age. Many medications have been developed for treatment of type 2 diabetes in adult. Despite on this, therapeutic modalities in children and adolescent remain extremely limited. This review discussed modern data about pathogenesis diabetes type 2 and main risk-factors. Author presents an update on management of type 2 diabetes in young patients.
Key words: diabetes type 2, prevalence, causes treatment, metformin, children.
В практику педиатра
кая доступность подобных продуктов для ребенка. Часто «fast food» становится формой поощрения ребенка, что в будущем обязательно сказывается на формировании пищевых приоритетов во взрослой жизни.
Ключевыми патогенетическими механизмами СД2 являются прогрессирующая дисфункция b-клеток поджелудочной железы (нарушение синтеза и секреции инсулина) и нарушение чувствительности к инсулину.
В качестве основных механизмов развития инсулиноре-зистентности рассматриваются:
• уменьшение числа рецепторов к инсулину и изменения их структуры;
• синтез дефектной молекулы инсулина;
• нарушения активности белков-переносчиков глюкозы (GLUT 1-5);
• снижение активности фосфодиэстеразы, приводящее к падению концентрации внутриклеточного циклического аденозинмонофосфата и нарушению процесса секреции инсулина.
Дополнительным фактором, способствующим развитию инсулинорезистентности у подростков, является пубертатное повышение уровней эстрогенов и секреции гормона роста [7].
Длительная нагрузка на b-клетки приводит к постепенному истощению функционального резерва островкового аппарата поджелудочной железы с последующим прогрессирующим снижением секреции инсулина.
Сегодня не вызывают сомнения генетические аспекты развития СД2. Установлено, что функциональные характеристики островкового аппарата и чувствительность тканей к инсулину обусловлены генетически [8]. Наиболее частые мутации, предрасполагающие к развитию СД2, обнаружены на 1, 12, 17 и 20-й хромосомах [9].
Факторы риска развития СД2 у детей сходны с таковыми у взрослых: избыточное потребление пищи и дефицит физической активности ведут к развитию ожирения и инсулинорезистентности. При этом критическая роль в развитии СД2, видимо, принадлежит наследственности. Так, по данным национального исследования, проведенного в Италии, продемонстрировано, что среди детей и подростков европеоидной расы, имеющих ожирение (индекс соответствия массо-ростовых показателей (SDS ИМТ) > 2), СД 2 развивается лишь у 0,2%, в то время как параллельное исследование, проведенное в США, демонстрирует значительно более высокий процент распространенности СД2 среди детей и подростков с ожирением. Максимальная корреляция между ожирением и развитием СД2 наблюдается в афроамериканской и латиноамериканской популяциях («4%) [1, 7]. Исследования английских ученых демонстрируют, что риск развития СД2 в 13,5 раз выше среди детей азиатской популяции по сравнению с детьми европеоидной популяции, проживающих на территории Великобритании [5].
До настоящего времени не существует единого мнения о влиянии половой принадлежности на развитие СД2 у детей. Так, по данным А. Rosenbloom с соавт. [10], СД2 в 1,7 раз чаще развивается у девочек, чем у мальчиков. По данным Института детской эндокринологии ЭНЦ, влияние пола на развитие СД2 — несущественно [11]. Факторы высокого риска развития сахарного диабета 2-го типа:
— индекс массы тела (ИМТ) > 85 перцентили; SDS ИМТ > 2 + наличие хотя бы одного из следующих признаков:
• семейный анамнез, отягощенный по СД2 и/или диабету беременных;
• признаки инсулинорезистентности (acanthosis nigricans, дислипидемия, артериальная гипертензия, синдром поликистозных яичников);
• неалкогольный жировой гепатоз;
• принадлежность к этнической группе с высоким уровнем распространения СД2.
Клинические проявления СД2 в детском и подростковом возрасте схожи с таковыми у взрослых: полиурия, никтурия, acanthosis nigricans, абдоминальные и головные боли, полидипсия, вульвовагиниты и нарушения менструального цикла у девочек. Однако, особенности метаболизма детского организма могут вносить определенные сложности в диагностику СД2. Чаще всего у детей и подростков с СД2 отсутствуют какие-либо клинические проявления, и единственным признаком заболевания длительное время служит лишь бессимптомная гипергликемия натощак (выявляется у 20% пациентов в течение первого года заболевания) или кетонурия (выявляется у 33% пациентов к моменту постановки диагноза СД2) [12].
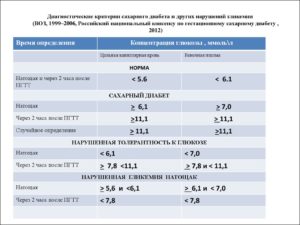
Критерии диагностики нарушений углеводного обмена (ВОЗ, 1999):
• уровень глюкозы в плазме до 6,1 ммоль/л — нормальное содержание;
• уровень глюкозы в плазме натощак от 6,1 до
7.0 ммоль/л — нарушение гликемии натощак;
• уровень глюкозы в плазме натощак более
7.0 ммоль/л — предварительный диагноз «Сахарный диабет»; требует дополнительного обследования;
• уровень глюкозы в плазме через 2 ч после нагрузки более 11 ммоль/л (плазма, венозная кровь) или более 12,2 ммоль/л (плазма, капиллярная кровь) — сахарный диабет; требует проведения дифференциальной диагностики и определения природы диабета.
Учитывая высокий риск развития осложнений СД2 при дебюте в детском и подростковом возрасте, специалистами активно обсуждается вопрос о проведении скринингового обследования всех детей старше 10 лет с ожирением (SDS ИМТ > 2 или > 85 перцентили) при наличии пубертата (Tanner ^ 2) с отягощенным семейным анамнезом по СД2 и диабету беременных (1 и более родственников 1-2-й степени родства).
Наиболее информативный метод диагностики — проведение стандартного орального теста на толерантность к глюкозе. Данный метод обследования позволяет не только выявить нарушения углеводного обмена, но оценить уровень секреции инсулина и чувствительность к нему. Обязательным считается расчет индексов инсулинорезистентности и чувствительности к инсулину (HOMA, Caro, QUICKI) (табл.).
При обследовании пациентов с подозрением на нарушения углеводного обмена целесообразно во всех случаях проводить биохимическое исследование крови, в том числе определение липидного профиля, определение С-пептида, УЗИ печени. Обязательным при осмотре детей и подростков с ожирением является контроль показателей артериального давления.
Для проведения дифференциальной диагностики с сахарным диабетом 1-го типа в план обследования пациентов с СД2 должно входить определение аутоантител к остров-ковым клеткам (ICA), инсулину (IAA), глутаматдекарбокси-лазе (GADA) и тирозин-фосфатазе (ICA-512 — островко-вый антиген 2).
Индексы Расчетная формула Норма
Инсулинорезистентность — HOMA-IR (ИРИ X Гл) 0,3
Количественная оценка чувствительности к инсулину QUICKI (logr + ^ИРИ)'1 > 0,3
Примечание. ИРИ — иммунореактивный инсулин в мкЕд/мл; (л — глюкоза в ммоль/л.
Наличие сахарного диабета в 3 поколениях — показание для исключения редких форм диабета и в первую очередь МОDY*.
Лечение сахарного диабета 2-го типа у детей
Стратегия лечения СД2 у детей и подростков в первую очередь направлена на главные патогенетические механизмы развития инсулинорезистентности, так как базальная и стимулированная секреция инсулина у данной категории пациентов, как правило, повышена или находится в пределах нормальных показателей.
Учитывая распространенность избыточной массы тела и ожирения среди пациентов с нарушениями углеводного обмена, первоочередной задачей лечения и профилактики СД2 становится изменение стиля жизни и характера питания.
Прежде всего, следует объяснить родителям и самому ребенку (если в силу возраста его можно мотивировать) необходимость длительного соблюдения рекомендуемого режима питания и физической активности. По сути, лечение СД2, как и ожирения, требует изменения стиля жизни пациента и его взглядов на вопросы питания, а не временное исключение из рациона некоторых продуктов и занятия физкультурой. Крайне важным является поддержка со стороны семьи. Невозможно убедить ребенка в необходимости соблюдения диеты, если остальные члены семьи сами пренебрегают советами. Учитывая сложности мотивации детей, основным этапом лечения может стать психологическое консультирование (семейное и индивидуальное). Диета, рекомендованная пациентам с ожирением и СД2, подразумевает снижение общей калорийности (за счет животных жиров и легкоусваивающихся углеводов), сокращение объема разовой порции и среднесуточного рациона, исключение перекусов и дополнительных приемов пищи. При этом рацион должен обеспечивать физиологические потребности в нутриентах.
Наличие информационных листовок и методических рекомендаций с образцами типового меню облегчает задачу, стоящую перед родителями при выборе продуктов питания (и их комбинации), а также делает диету более эффективной.
Родители должны четко представлять особенности питания ребенка в школе и во время проведения досуга, для чего важен контакт с педагогами, а также разумное ограничение возможности ребенка самостоятельно покупать продукты питания и напитки.
Рекомендуемая физическая нагрузка должна включать не менее 3 занятий активными видами спорта в неделю продолжительностью 1-1,5 ч. Кроме этого, ребенок должен ежедневно проходить пешком не менее 3-4 км, а подросток — 5-7 км.
Посещение родителями и самими пациентами школ для больных сахарным диабетом и ожирением значительно повышает эффективность лечебных мероприятий.
Острая манифестация СД2 с развитием кетоацидоза является показанием к назначению стартовой терапии инсулином с целью снижения продукции кетонов и уменьшения симптомов глюкозотоксичности.
После компенсации состояния или при отсутствии симптомов кетоацидоза к моменту выявления СД2 гликемический контроль может осуществляться за счет соблюдения диеты и увеличения уровня физической активности. При невозможности добиться оптимальной компенсации углеводного обмена немедикаментозными методами и/или при высоком риске развития осложнений целесообразно назначение таблетированных сахароснижающих препаратов.
На сегодняшний день единственным сахароснижающим препаратом, разрешенным к применению у детей наряду с инсулином, является препарат из группы бигуани-дов — метформин. Основной механизм действия препарата направлен на уменьшение инсулинорезистентности и снижение избыточной продукции глюкозы печенью. Основные эффекты метформина:
• блокирует печеночные ферменты, участвующие в глю-конеогенезе, снижает гликогенолиз;
• повышает уровень экспрессии рецепторов инсулина в тканях;
• активирует тирозинкиназу инсулинового рецептора с последующей активацией специфических белков-переносчиков глюкозы ^!иТ), увеличивая периферическую утилизацию глюкозы;
• улучшает анаэробное окисление глюкозы и усиливает синтез гликогена в скелетных мышцах;
• опосредованно снижает уровень перекисного окисления липидов и образование свободных радикалов кислорода, являющихся основным звеном развития окси-дазного стресса и диабетической полинейропатии;
• уменьшает всасывание глюкозы в кишечнике;
• не изменяет уровень секреции инсулина, позволяет избежать гипогликемические состояния, в том числе при низком уровне базальной секреции инсулина;
• обладает умеренно выраженным анорексигенным эффектом, предположительно за счет влияния на нейроны аркуатного ядра гипоталамуса;
• снижает активность ингибитора активатора плазми-ногена 1, положительно влияя на фибринолитические свойства крови и снижая риск сосудистых осложнений сахарного диабета;
• снижает уровень общего холестерина, триглицеридов и липопротеидов низкой плотности в плазме крови за счет нормализации метаболических процессов в гепатоците.
* MODY-диабет (от англ. maturity onset diabetes of the young), или сахарный диабет взрослого типа у молодых, — диабет, развивающийся в результате генетического дефекта функционирования b-клеток с аутосомно-доминантным типом наследования. Обнаруживается в молодом возрасте, а протекает мягко, подобно «взрослому» диабету второго типа, иногда без снижения чувствительности к инсулину. MODY следует заподозрить в ситуациях, когда у детей, подростков или взрослых (до 25 лет) без избыточного веса выявляется СД2.
ПЕДИАТРИЧЕСКАЯ ФАРМАКОЛОГИЯ /2011/ ТОМ 8/ № 4
В практику педиатра
К настоящему времени применение метформина для лечения инсулинорезистентности и СД2 у детей и подростков достаточно хорошо изучено. В период с 2001 по 2010 г. опубликованы данные более 10 клинических исследований, демонстрирующих эффективность и безопасность метформина у этой возрастной группы при лечении СД2, ожирения и инсулинорезистентности.
Так, по данным исследований, проведенных в США, Австралии и Турции, назначение метформина позволяет добиться существенного снижения ИМТ в 95% случаев не менее чем на 1,42 кг/м2 (что эквивалентно 0,4 SD), улучшения показателей индексов инсулинорезистентности (НОМА-^) в 2,1 раза (0,6 SD) [13].
Лечение метформином в течение 3 и более мес существенно снижает не только уровень гликемии натощак, но и позволяет добиться значимого снижения уровня гли-кированного гемоглобина. Кроме того, длительный прием метформина сопровождается умеренным снижением уровня общего холестерина в плазме (эквивалентным 0,26 SD), триглицеридов и липопротеидов низкой плотности [14, 15].
Приведенные выше данные позволяют говорить о положительном долгосрочном влиянии терапии метформином как на состояние углеводного обмена, так и на развитие осложнений СД2 и, в первую очередь, сосудистых осложнений и диабетической полинейропатии, в патогенезе которых, наряду с гипергликемией, занимает оксидазный стресс [14, 15].
Несомненным преимуществом лечения метформином (в отличие от препаратов сульфонилмочевины) является отсутствие риска гипогликемических состояний — как указывалось выше, он не оказывает существенного влияния на синтез и секрецию инсулина.
Доказана эффективность лечения метформином у пациенток с синдромом поликистозных яичников, развивающимся на фоне ожирения и инсулинорезистентности [16].
Наиболее распространенные побочные явления при приеме метформина — боли в животе, метеоризм и диарея (встречаются у 30-40% пациентов в начале терапии и в большинстве случаев не требуют отмены лечения). Нежелательных эффектов со стороны пищеварительной системы удается избежать путем снижения начальной дозы препарата и последующим постепенным ее увеличением до конечной рекомендуемой дозы.
Согласно данным клинических исследований, переносимость метформина у детей сопоставима с таковой у взрослых, при этом процент нежелательных явлений несколько ниже [14, 15].
Более чем 50-летний опыт применения метформина демонстрирует, что риск развития лактоацидоза на фоне приема препарата в дозе 3000 мг у пациентов с сохранной функцией почек крайне низкий и составляет 3,3 случая на 100 тыс. пациентов, что ниже риска развития этого осложнения на фоне приема препаратов сульфонилмочевины (4,8 на 100 тыс. пациентов) [17].
Молочная кислота, образование которой повышается на фоне приема метформина, легко удаляется почками при их сохранной фильтрационной функции.
В настоящее время в России зарегистрировано несколько торговых наименований метформина. Однако, един-
ственным из препаратов метформина, который прошел клинические испытания и утвержден к применению у детей с 10 лет в дозировке до 3000 мг, не увеличивая риска развития нежелательных эффектов является «Глюкофаж» (Никомед).
Кроме возрастных ограничений при выборе сахароснижающих препаратов специалист должен учитывать и наличие дозировки, удобной для пациентов педиатрической категории.
Глюкофаж выпускается в 3-х дозировках: 500, 850, 1000 мг. Это позволяет подобрать необходимую для пациента дозу без разделения таблетки, что уменьшает процент ошибок при приеме и повышает комплаентность лечения.
В старшей возрастной группе, в том числе для улучшения переносимости препарата, можно рекомендовать лечение новой таблетированной формой с медленным высвобождением (Глюкофаж Лонг).
Стартовая доза метформина составляет 500-1000 мг в сут в 2-3 приема с постепенным (в течение 7-10 дней) повышением терапевтической дозы.
Поддерживающая доза препарата у детей обычно составляет 1000-1500 мг/сут в 2-3 приема. У детей старшей возрастной группы, подростков и взрослых поддерживающая доза метформина составляет 1500-2000 мг/сут. Максимальная доза препарата не должна превышать 3000 мг/сут.
При назначении метформина специалист должен информировать родителей и пациента о том, что препарат не влияет на поведенческие реакции, то есть не позволяет уменьшить эпизоды так называемого импульсивного переедания (т. е. избыточного приема пищи, не связанного с чувством голода; еда как «вредная привычка»). Ребенок должен стараться избегать перекусов вне основных приемов пищи, а родители — создать условия, ограничивающие свободный доступ к продуктам питания и обеспечить распорядок дня и досуг, акцентирующие внимание на активном образе жизни, а не на еде.
В случае неэффективности монотерапии метформином, по усмотрению врача и с учетом возможных рисков, подбирается комбинированная терапия с использованием инсулина или других сахароснижающих препаратов.
Нет сомнений, что увеличение количества детей и подростков с ожирением и инсулинорезистентностью будет способствовать росту заболеваемости СД 2-го типа в популяции. Основная задача специалистов в области детского и подросткового здравоохранения — своевременное выявление групп риска по развитию данных нарушений, разработка и внедрение в практику эффективных мер их профилактики, а в случае развития болезни — обеспечение лечебных мероприятий и методов реабилитации. Стартовая терапия ожирения, инсулинорезистентности и СД2 должна включать существенные изменения образа жизни и характера питания. Для достижения максимального лечебного эффекта и снижения процента рецидивов семья должна активно участвовать в лечении и реабилитации ребенка и подростка.
Метформин — безопасный и эффективный перораль-ный сахароснижающий препарат для лечения нарушений углеводного обмена, в том числе СД2 и осложнений, который следует рекомендовать при неэффективности немедикаментозных методов лечения.
На сегодняшний день наиболее изученным препаратом метформина, эффективность и безопасность которого доказана в клинических исследованиях, является Глюкофаж.
1. Goran M. I., Ball G. D., Cruz M. L. Obesity and risk of type 2 diabetes and cardiovascular disease in children and adolescents // J. Clin. Endocrinol. Metab. — 2003; 88: 1417-1427.
2. Steinberger J., Daniels S. R. Obesity, insulin resistance, diabetes, and cardiovascular risk in children: an american heart association scientific statement from the atherosclerosis, hypertension, and obesity in the young committee (council on cardiovascular disease in theyoung) and the diabetes committee (council on nutrition, physical activity, and metabolism) // Circulation. — 2003; 107: 1448-1453.
3. Cockram C. S. The epidemiology of diabetes mellitus in the Asia-Pacific region // Hong. Kong. Med. J. — 2000; 6: 43-52.
4. Kitagawa T., Owada M., Urakami T., Yamauchi K. Increased incidence of non-insulin dependent diabetes mellitus among Japanese schoolchildren correlates with an increased intake of animal protein and fat // Clin. Pediatr. — 1998; 37: 111-115.
5. Bloomgarden Z. T. Type 2 diabetes in the young: the evolving epidemic // Diabetes Care. Apr. — 2004; 27 (4): 998-1010.
6. Дедов И. И., Ремизов О. В., Петеркова В. А. Сахарный диабет 2 типа у детей и подростков // Сахарный диабет. — 2001; 4: 26-32.
7. Arslanian S. Type 2 diabetes in children: clinical aspects and risk factors // Horm. Res. — 2002; 57 (Suppl. 1): 19-28.
8. Gloyn A. L., Weedon M. N., Owen K. R. et al. Large-scale association studies of variants in genes encoding the pancreatic P-cell KATP channel subunits Kir6.2 (KCNJ11) and SUR1 (ABCC8) confirm that the KCNJ11 E23K variant is associated with type 2 diabetes // Diabetes. — 2003; 52: 568-572.
9. Horikawa Y. Genetic variation in the gene encoding calpain-10 is associated with type 2 diabetes mellitus // Nat. Genet. — 2000; 26: 163-175.
10. Rosenbloom A. L., Joe J. R., Young R. S., Winter W. E. Emerging epidemic of type 2 diabetes in youth // Diabetes. Care. — 1999; 22: 345-354.
11. Дедов И. И., Петеркова В. А. Детская эндокринология: Руководство по детской эндокринологии. — М.: Универсум пабли-шинг, 2006. — 600 с.
12. Flint A., Arslanian S. Treatment of type 2 diabetes in youth // Diabetes. Care. — 2011; 5 (Suppl. 2).
13. Park M. H., Kinra S., Ward K. J. et al. Metformin for obesity in children and adolescents: A systematic review // Diabetes. Care. — 2009; 32 (9): 1743-1745.
14. Freemark M., Bursey D. The effects of metformin on body mass index and glucose tolerance in obese adolescents with fasting hyperinsulinemia and a family history of type 2 diabetes // Pediatrics. — 2001; 107: 55.
15. Jones K. L., Arslanian S., Peterokova V. A. et al. Effect of metformin in pediatric patients with type 2 diabetes: a randomized controlled trial // Diabetes. Care. — 2002; 25: 89-94.
16. Lewy V. D., Danadian K., Witchel S. F., Arslanian S. Early metabolic abnormalities in adolescent girls with polycystic ovarian syndrome // J. Pediatr. — 2001; 138: 38-44.
17. Bodmer M., Meier C., Krahenbuhl S. Metformin, sulfonilureas, or other antidiabetes drugs and the risk of lactic acidosis or hypoglycemia a nested case-control analysis // Diabetes. Care. — 2008; 31: 2086-2091.
|
Несахарный диабет: симптомы у женщин, лечение |
Дневник |
Несахарный диабет: симптомы у женщин, лечение
Несахарный диабет – это заболевание, возникающее в результате недостаточности антидиуретического гормона (вазопрессина) или нарушения чувствительности к нему почечной ткани. Основными симптомами заболевания являются избыточное выделение мочи (именно поэтому это состояние называется «диабет», а слово «несахарный» указывает на отсутствие проблем с показателями сахара в крови при этом заболевании) и сильная жажда. Несахарный диабет может быть врожденным или приобретенным заболеванием, страдают им как мужчины, так и женщины. Причин несахарного диабета довольно много. Лечение заболевания состоит в заместительной терапии синтетическим аналогом гормона. Из этой статьи Вы узнаете основные сведения о несахарном диабете.
Антидиуретический гормон вырабатывается клетками гипоталамуса, а затем по специальным волокнам поступает в гипофиз и накапливается там. Гипоталамус и гипофиз являются составными частями головного мозга. Из гипофиза гормон выбрасывается в кровеносное русло, с током крови попадая к почкам. В норме антидиуретический гормон обеспечивает всасывание жидкости в почках обратно в кровеносное русло. То есть не все, что профильтровалось через почечный барьер, выделяется и является мочой. Большая часть жидкости реабсорбируется обратно. При несахарном диабете все, что профильтровалось, выводится из организма. Получаются литры и даже десятки литров в сутки. Естественно, что этот процесс формирует сильную жажду. Больной человек вынужден пить много жидкости, чтобы хоть как-то восполнить ее дефицит в организме. Бесконечное мочеиспускание и постоянная потребность в жидкости изнуряют человека, поэтому синонимом несахарного диабета является термин «мочеизнурение».
Несахарный диабет относится к довольно редким заболеваниям: частота его встречаемости составляет 2-3 случая на 100 000 населения. Согласно статистике, болезнь одинаково часто поражает женский и мужской пол. Несахарным диабетом можно заболеть в любом возрасте. Можно с ним родиться, можно заполучить его в старости, но все же пик заболеваемости приходится на второе-третье десятилетие жизни. Болезнь мультифакториальна, то есть имеет множество причин. Остановимся на этом моменте поподробнее.
Причины несахарного диабета
Все случаи несахарного диабета медики делят на центральные и почечные. В основе подобной классификации лежат причины возникновения.
Центральный несахарный диабет связан с проблемами в области гипоталамуса и гипофиза в головном мозге (то есть как бы «в центре»), где образуется и накапливается антидиуретический гормон; почечный же обусловлен невосприимчивостью органов выделения к совершенно нормальному гормону вазопрессину.
Центральный несахарный диабет возникает в результате образования недостаточного количества антидиуретического гормона, нарушения его высвобождения, его блокады антителами. Такие ситуации могут возникнуть при:
- генетических нарушениях (дефекты генов, отвечающих за синтез вазопрессина, дефекты черепа в виде, например, микроцефалии, недоразвития отдельных отделов головного мозга);
- нейрохирургических операциях (вмешательство может проводиться по любому поводу: черепно-мозговая травма, опухоли и другие причины). Происходит анатомическое повреждение структур гипоталамуса или волокон, идущих от него к гипофизу. Согласно статистике, каждый 5-й случай несахарного диабета – это результат нейрохирургического вмешательства. Однако бывают случаи транзиторного (преходящего) несахарного диабета после операций на головном мозге, в таких случаях заболевание самостоятельно уходит по окончании послеоперационного периода;
- облучении головного мозга при опухолевых заболеваниях (ткань гипоталамуса и гипофиза очень чувствительна к рентгеновским лучам);
- черепно-мозговых травмах (разрушение гипоталамуса, гипофиза, отек или сдавление этих областей);
- опухолях гипоталамо-гипофизарной области и области турецкого седла;
- нейроинфекциях (энцефалиты, менингиты);
- сосудистых поражениях гипоталамо-гипофизарной области (инсульт, аневризма, тромбоз сосудов и другие состояния);
- аутоиммунных заболеваниях (вырабатываются антитела, повреждающие те части головного мозга, где производится и накапливается гормон, либо блокирующие сам гормон, переводя его в нерабочее состояние). Такая ситуация возможна при саркоидозе, туберкулезе, гранулематозных заболеваниях легких;
- применении Клонидина (Клофелина);
- без видимых причин. В таких ситуациях говорят об идиопатическом несахарном диабете. Он составляет около 10% от всех случаев центрального несахарного диабета и развивается в детском возрасте.
Иногда несахарный диабет появляется при беременности, однако после ее завершения симптомы могут уходить.
Почечная форма заболевания встречается намного реже. Она связана с нарушением целостности нефронов (клеток почек) или снижением чувствительности к вазопрессину. Это возможно при:
- почечной недостаточности;
- мутациях в гене, отвечающем за рецепторы к вазопрессину в почках;
- амилоидозе;
- повышении концентрации кальция в крови;
- употреблении препаратов, содержащих литий (и некоторых других, оказывающих токсическое действие на паренхиму почек).
Симптомы
В большинстве случаев несахарный диабет развивается остро. Основными проявлениями болезни становятся выделение большого количества мочи (более 3 л за сутки) и сильная жажда. При этом избыточное количество мочи является первостепенным симптомом, а жажда имеет вторичный характер. Иногда количество мочи за сутки может составлять 15 л.
Моча при несахарном диабете имеет свои особенности:
- низкая относительная плотность (удельный вес) – менее 1005 (всегда, в любой порции мочи, независимо от количества выпитой жидкости);
- не имеет цвета, не содержит достаточного количества солей (по сравнению с нормальной мочой);
- лишена патологических примесей (например, повышенного содержания лейкоцитов, наличия эритроцитов).
Характерной особенностью несахарного диабета является выделение мочи в течение любого времени суток, в том числе и ночью. Постоянные позывы к мочеиспусканию не дают возможности заснуть, изнуряют больного. Рано или поздно эта ситуация приводит к нервному истощению организма. Развиваются неврозы и депрессии.
Даже если человеку не давать пить, мочи будет все равно образовываться много, приводя к обезвоживанию организма. На этом феномене основан диагностический тест, подтверждающий наличие несахарного диабета у пациента. Это так называемый тест с сухоедением. В течение 8-12 часов больному не дают никакой жидкости (в том числе и с едой). При этом в случае имеющегося несахарного диабета моча продолжает выделяться в большом количестве, плотность ее не повышается, осмолярность остается низкой, а вес теряется более, чем на 5% от исходного.
Поступление избыточного количества мочи приводит к расширению почечно-лоханочной системы, мочеточников и даже мочевого пузыря. Конечно, это происходит не сразу, а при определенном стаже заболевания.
Жажда при несахарном диабете является следствием потери огромного количества жидкости с мочой. Организм пытается найти пути восстановления содержимого кровеносного русла, и поэтому возникает жажда. Пить хочется практически постоянно. Человек употребляет воду литрами. Из-за такой вот водной перегрузки желудочно-кишечного тракта растягивается желудок, раздражается кишечник, возникают проблемы с пищеварением, запоры. Первое время при несахарном диабете поступающая с питьем жидкость компенсирует потери с мочой, и сердечно-сосудистая система не страдает. Однако со временем дефицит жидкости все же возникает, кровоток становится недостаточным, кровь сгущается. Тогда возникают симптомы обезвоживания. Появляется выраженная общая слабость, головокружение, головная боль, увеличивается частота сердечных сокращений, артериальное давление падает, возможно развитие коллапса.
Признаками хронического недостатка жидкости в организме при длительно существующем несахарном диабете становятся сухая и дряблая кожа, практически полное отсутствие пота, малое количество слюны. Вес неизменно теряется. Беспокоит чувство тошноты и периодические рвоты.
У женщин нарушается менструальный цикл, у мужчин ослабляется потенция. Конечно, все эти изменения возникают при отсутствии адекватного лечения несахарного диабета.
Лечение
 Основным принципом лечения несахарного диабета является заместительная терапия, то есть восполнение дефицита гормона вазопрессина в организме путем введения его извне. Для этой цели используется синтетический аналог антидиуретического гормона Десмопрессин (Минирин, Натива). Препарат используется с 1974 года и эффективен при лечении центрального несахарного диабета.
Основным принципом лечения несахарного диабета является заместительная терапия, то есть восполнение дефицита гормона вазопрессина в организме путем введения его извне. Для этой цели используется синтетический аналог антидиуретического гормона Десмопрессин (Минирин, Натива). Препарат используется с 1974 года и эффективен при лечении центрального несахарного диабета.
Существуют формы для подкожного, внутривенного, интраназального (спрей, капли в нос) и перорального (таблетки) применения. Чаще всего используются спрей, капли в нос и таблетки. Инъекционные формы требуются только в тяжелых случаях или, например, при лечении психически больных людей.
Использование лекарственной формы в виде спрея или капель в нос позволяет обойтись значительно меньшими дозировками препарата. Так, для лечения взрослых назначают по 1 капле или 1-му впрыскиванию в нос (5-10 мкг) 1-2 раза в сутки, а при употреблении таблеток доза составляет 0,1 мг за 30-40 минут до еды или через 2 часа после еды 2-3 раза в сутки. В среднем, принято считать, что 10 мкг интраназальной формы эквивалентны 0,2 мг таблетированной.
Еще один нюанс применения капель или спрея в нос заключается в более быстром действии. При простудных или аллергических заболеваниях, когда слизистая носа отекает, и невозможно адекватное всасывание препарата, спрей или капли можно наносить на слизистую оболочку полости рта (дозу при этом увеличивают в 2 раза).
Доза препарата зависит от того, какое количество антидиуретического гормона вырабатывается у больного, и насколько выражен его дефицит. Если недостаток гормона составляет, например, 75% — это одна доза, если 100% (полное отсутствие гормона) – другая. Подбор терапии осуществляется индивидуально.
Частично повысить синтез и секрецию собственного антидиуретического гормона можно с помощью Карбамазепина (600 мг в сутки), Хлорпропамида (250-500 мг в сутки), Клофибрата (75 мг в сутки). Суточные дозы препаратов делят на несколько приемов. Использование этих средств оправданно при частичном несахарном диабете.
Адекватная заместительная терапия несахарного диабета Десмопрессином позволяет человеку вести нормальный образ жизни с небольшими ограничениями (это касается режима питания и питья). При этом возможно полное сохранение трудоспособности.
Почечные формы несахарного диабета не имеют разработанных и доказанных схем лечения. Предпринимаются попытки использовать Гипотиазид в больших дозах, нестероидные противовоспалительные средства, однако не всегда подобное лечение дает положительный результат.
При несахарном диабете больным следует придерживаться определенной диеты. Необходимо ограничивать употребление белков (чтобы снизить нагрузку на почки), увеличивать в рационе содержание продуктов, богатых жирами и углеводами. Режим питания устанавливается дробный: есть лучше чаще и меньшими порциями, чтобы обеспечить усвоение пищи.
Отдельно следует отметить водную нагрузку. Без адекватного восполнения потерь жидкости несахарный диабет вызывает осложнения. Но восполнять потери жидкости обычной водой не рекомендуется. Для этой цели необходимо использовать соки, морсы, компоты, то есть напитки, богатые минералами и микроэлементами. При необходимости водно-солевой баланс восстанавливают с помощью внутривенных вливаний солевых растворов.
Таким образом, несахарный диабет – это результат дефицита антидиуретического гормона в организме человека по различным причинам. Однако современная медицина позволяет компенсировать этот недостаток с помощью заместительной терапии синтетическим аналогом гормона. Грамотная терапия возвращает больного человека в русло полноценной жизни. Это нельзя назвать полным выздоровлением в буквальном смысле слова, тем не менее, в таком случае состояние здоровья максимально приближается к норме. А это уже не мало.
Первый канал, передача «Здоровье» с Еленой Малышевой на тему «Несахарный диабет: симптомы, диагностика, лечение»:
|
План обследования при диабете |
Дневник |
План обследования больного диабетом. Формулировка диагноза
VI. Предварительный диагноз, обоснование.
следует обосновать диагноз «сахарный диабет 1 типа» или «сахарный диабет 2 типа»)
«Диабет» подтверждается симптомом мочеизнурения
«Сахарный» – наличием стойкой гипергликемии натощак и через 2 часа после еды
Тип диабета – на основании сопоставления начала заболевания, течения, сопутствующих заболеваний.
Таблица 1. Дифференциальный диагноз 1 и 2 типа
| 1 тип | 2 тип |
| встречается не более чем у 20% больных диабетом. Для него характерно быстрое начало и возраст больных до 25 лет. Резко выражены клинические проявления (жажда, полиурия, похудание и др.). Нередко заболевание начинается резко выраженным кетоацидозом. Отмечается инсулинопения. Ожирение обычно отсутствует. Течение диабета лабильное.Имеется ассоциация с HLA-гаплотипами. Наследственная предрасположенность выявляется не всегда. Обнаруживаются аутоантитела к Аг b-клеток поджелудочной железы. Состояние инсулиновых рецепторов нормальное. Реакция на прием пероральных сахаропонижающих препаратов отсутствует. | характерно постепенное начало заболевания, нередко на фоне ожирения. Возраст дебюта — после 35 лет. Симптоматика выражена слабо. Течение диабета стабильное. Содержание инсулина в плазме нормально или повышено. Количество инсулиновых рецепторов снижено. Наследственность по сахарному диабету отягощена. Аутоантитела к b-клеткам отсутствуют. Имеются инсулинорезистентность и хорошая реакция на пероральные сахаропонижающие препараты. Кетоацидоз наблюдается крайне редко |
VII. План обследования больного
Обязательные исследования, проводимые всем без исключения больным.
гликемический профиль и определение уровня гликозилированного гемоглобина;
Таблица 2 . Диагностические критерии сахарного диабета и других нарушений гликемии (ВОЗ, 1999–2013)
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5% (48 ммоль/моль). Нормальным считается уровень HbA1c до 6,0% (42 ммоль/моль).
Таблица 3. Алгоритм индивидуализированного выбора целей терапии по HbA1c
| Возраст | ||
| Молодой | Средний | Пожилой и/или ОПЖ* Общий анализ крови |
- Анемия часто встречается у больных СД и повышает заболеваемость и смертность. Распространенность анемии высока у больных СД2, в том числе среди тех, кто без хронического заболевания почек. Необходим рутинный скрининг на наличие анемии у всех больных СД
Сдвиги липидного обмена при сахарном диабете (особенно 2 типа) настолько характерны, что получили название «диабетической дислипидемии», которая развивается в 69% случаев. Компонентами диабетической дислипидемии являются повышенное содержание триглицеридов и липопротеидов низкой плотности, а также снижение уровня липопротеидов высокой плотности.
Таблица 4. Показатели контроля липидного обмена
| Показатели, ммоль/л (мг/дл) |
Мужчины Женщины общий холестерин 1,0 > 1,3 Триглицериды Коагулограмма
у больных сахарным диабетом без хирургической патологии наблюдается ГИПЕРКОАГУЛЯЦИЯ.
- укорочение времени свертывания крови до 4,8 мин,
- рекальцификации — до (88,5+4,7) с,
- повышение количества фибриногена — до (3,57+0,1) г/л
- и протромбиновой активности — до (93,2+1,2)%.
В то же время противосвертывающие механизмы и фибринолиз оставались на уровне контрольной группы:
- фибринолиз составил (26±2)%,
- тромбиновое время — (22,3+0,7) с,
- толерантность плазмы к гепарину — (544,4±2,18) с.
Биохимические показатели нормальной работы почек:
- общий анализ мочи показывает отсутствие белка, наличие не более 2-3 лейкоцитов, наличие не более 1-2 эритроцитов;
- анализ суточной мочи на белок показывает его количество, не превышающее 30 мг за сутки;
- анализ мочи на альбумин показывает его количество, не превышающее 20 мг в порции (микроальбуминурию);
Под микроальбуминурией понимают выделение альбумина с мочой в таком количестве, которое превышает физиологический уровень его экскреции, но находится ниже пределов чувствительности тест-полосок для определения белка. Транзиторная вначале и постоянная затем альбуминурия — обнаруживается лишь на IV стадии при уже необратимых изменениях в почках. Первые стадии развиваются без явных клинических проявлений, скрыто, и практически не диагностируются. У больных СД исследование экскреции альбумина с мочой начинают с полуколичественного определения концентрации альбумина в утренней порции мочи с помощью альбумин специфичных тест-полосок. При получении положительного результата определяют соотношение альбумин/креатинин. Если его величина менее 30 мг/г, полученный результат признают соответствующим норме.
- биохимический анализ крови показывает нормальное содержание креатинина и мочевины;
- микроальбуминурия – у 30%;
- протеинурия – у 5–10%; клиническая нефропатия -8% , в 5 раз выше, чем в популяции
- хроническая почечная недостаточность – у 1%.
- Инфекция мочевого тракта мужчины –6%, в 2 раза выше, чем в популяции: женщины – 30%, в 2 раза выше, чем в популяции;
- Автономная нейропатия (т.е. дисфункция мочевого пузыря, диарея, рвота, ортостатическая гипотензия, импотенция, тахикардия) – 40%, в 2 раза выше, чем в популяции.
- измерение скорости клубочковой фильтрации (клиренс креатинина) для расчета применяется формула Кокрофта-Голта:
СКФ = 1,23*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для женщин норма 80-130 мл/мин
СКФ = 1,05*((140-возраст)*масса тела))/ на креатинин крови в (мкмоль/л) для мужчин норма 100-150 мл/мин
Таблица 5. Стадии хронической болезни почек (ХБП) у больных сахарным диабетом
| СКФ(мл/мин/1,73 м2) | Определение | Стадия |
| > 90 | Высокая и оптимальная | С1 |
| 60 – 89 | Незначительно сниженная | С2 |
| 45 – 59 | Умеренно сниженная | С3а |
| 30 – 44 | Существенно сниженная | С3б |
| 15 – 29 | Резко сниженная | С4 |
| Смертность связана как с низкой, так и высокой СКФ ≥90mL/min/1.73m2 |
Исследования, необходимые для дифференциальной диагностики и уточнения диагноза (дополнительные исследования).
ЭКГ У больных сахарным диабетом часто выявляются разнообразные нарушения сердечного ритма и проводимости:
- отсутствие вариации R-R при глубоком дыхании
- синусовая тахикардия,
- брадикардия, нарушение функции синусового узла,
- возможно появление предсердного ритма,
- экстрасистолии,
- замедления атриовентикулярной и внутрижелудочковой проводимости,
- тахикардия покоя)
гиподинамический синдром, проявляющийся в уменьшении ударного объема крови и повышении конечного диастолического давления в левом желудочке;
По данным эхокардиографии снижение способности миокарда к диастолическому расслаблению (наиболее ранний признак диабетической кардиопатии) с последующей дилатацией левого желудочка и уменьшением амплитуды сердечных сокращений.
- Диастолическая дисфункция у 40-75% СД 1 и 2 без ИБС
- Систолическая дисфункция у 24% без ИБС и ГЛЖ
- Повышение жесткости сосудов, снижение центрального диастолического давления и ослабление коронарной перфузии
- Фиброз миокарда
- Снижение функции миокарда после физической нагрузки у пациентов с нормальными ЭХОКГ (и доплерографическими) параметрами в покое, без признаков ишемии и/или автономной нейропатии
Коронарография
даже при наличии нормальных коронарных артерий отмечались у пациентов с сахарным диабетом
Консультация невропатолога
- Большое значение инструментальных методов исследования нарушений чувствительности заключается в том, что они позволяют диагностировать диабетическую нейропатию ещё до появления клинических признаков.
- Электромиография позволяет оценить состояние двигательных и чувствительных нервов верхних и нижних конечностей. При стимуляционной нейромиографии исследуют такие показатели, как амплитуда М-ответа, скорость распространения возбуждения, резидуальная латентность, позволяющие оценить выраженность нейропатии. Электромиография позволяет диагностировать диабетическую нейропатию на ранней стадии.
Другие инструментальные исследования
Признаки жирового гепатоза по данным УЗИ выявлены у 66,7% больных СД2
- консультация офтальмолога ( осмотр глазного дна, измерение внутриглазного давления);
- Среди пациентов с СД глаукома распространена в 1,5 – 8,1%
- Риск глаукомы возрастает на 5% каждый год с момента диагностики СД не зависимо от возраста, расы, пола и других демографических показателей.
Рентгенография
Отмечаются различные рентгенологические изменения суставов: от умеренного эпифизарного остеопороза, субхондрального склероза с краевыми остеофитами до патологической перестройки костной ткани, напоминающей перелом, развитие остеолиза, секвестрации. По мере развития процесса на рентгенограммах обнаруживаются очаговый остеопороз, множественные или единичные переломы костей стопы, чередование участков остеолиза и гиперостоза, фрагментация костей с репаративными процессами; типична дезорганизация суставов стопы. Стопа приобретает вид «мешка, наполненного костями» (по описанию английских авторов)
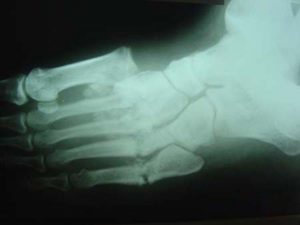 Рис. 6. Рентгенограмма стопы в косой проекции 45-летнего пациента с сахарным диабетом выявила нарушения в первом предплюсне-плюсневом суставе (сустав Лисфранка).
Рис. 6. Рентгенограмма стопы в косой проекции 45-летнего пациента с сахарным диабетом выявила нарушения в первом предплюсне-плюсневом суставе (сустав Лисфранка).
На основе данных КТ/МРТ-исследований признаком сосудистой деменции являются постишемические изменения и лейкоареоз
При проведении манометрии и сцинтиграфии пищевода у большинства пациентов, страдающих сахарным диабетом, обнаруживаются какие-либо аномалии, но они довольно редко сопровождаются клиническими проявлениями. у пациентов с сахарным диабетом, как правило, имеется иммунодефицит, у них более часто развивается кандидозный эзофагит, к типичным клиническим проявлениям которого относятся затруднения или боли при глотании.
Для установления точного диагноза часто необходимо проводить фиброэзофагоскопию , так как наличие или отсутствие кандидозного поражения полости рта не позволяет установить или исключить наличие грибкового поражения пищевода. У пациентов с сахарным диабетом уменьшается амплитуда сокращений дна желудка, уменьшается амплитуда и частота сокращений антрального отдела желудка и развивается пилороспазм, вследствие чего замедляется опорожнение желудка (в большей степени для твердой пищи).
У страдающих сахарным мочеизнурением даже при непродолжительности диабета, отмечается более или менее резко выраженное понижение секреции желудочного сока и даже ахилия. Рентгенологически при этом обнаруживается изменение рельефа слизистой желудка.
- измерение лодыжечно-плечевого индекса (допплеровский аппарат);
- измерение транскутанного напряжения по кислороду;
IX. Формулировка клинического диагноза
ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ (заполнять как бланк)
Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
– ретинопатия (указать стадию на правом глазу, на левом глазу);
– состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
– нефропатия (указать стадию хронической болезни почек и альбуминурии)
Диабетическая нейропатия (указать форму)
Синдром диабетической стопы (указать форму)
Диабетическая нейроостеоартропатия (указать стадию)
– ИБС (указать форму)
– Цереброваскулярные заболевания (указать какие)
– Заболевания артерий нижних конечностей (указать стадию)
Сопутствующие заболевания, в том числе:
– Ожирение (указать степень)
– Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
– Хроническая сердечная недостаточность (указать функциональный класс)
* После формулировки диагноза указать индивидуальный целевой уровень гликемического контроля
Сопутствующие заболевания и их наиболее важные осложнения, имеющие значение на течение основного заболевания, способы его лечения, прогноз (например, воспалительные или другие, вызвавшие декомпенсацию).
|
Названы симптомы диабета, которые легко спутать с признаками других заболеваний, Слово и Дело |
Дневник |
Названы симптомы диабета, которые легко спутать с признаками других заболеваний
Эксперты назвали симптомы сахарного диабета, которые часто относят к признакам других заболеваний.
Одним из ранних симптомов диабета является постоянная усталость. Многие связывают это состояние с тяжелой работой, недосыпом или стрессами. Однако эксперты уточняют, что усталость может быть признаком дисбаланса между уровнем глюкозы в крови и количеством циркулирующего инсулина. В такой ситуации сахар не попадает в клетки, а человек чувствует усталость.
Кроме того, специалисты назвали другие признаки, говорящие о наличии сахарного диабета. В частности, следует обращать внимание на сухость во рту и чувство жажды. Колебание веса также может сигнализировать о наличии этого недуга, как и повышенный аппетит, который сложно контролируется.
Специалисты советуют следить за нарушениями сна, а именно за сонливостью и бессонницей, которые могут сообщать о наличии диабета. Об этом же могут говорить плохо заживающие раны на теле.
Эксперты уточняют, что у многих людей, страдающих диабетом, заболевание долго протекает, будучи не выявленным. При наличии вышеперечисленных симптомов специалисты советуют обратиться к врачу.
Ранее стало известно, что отсутствие секса после 50 лет приводит к развитию серьезных болезней.
|
| Страницы: | [1] |